- Нефротический синдром
- (syndromum nephroticum; греч. nephros почка) — неспецифический симптомокомплекс, характеризующийся массивной протеинурией (5 г и более в сутки) и нарушениями белково-липидного и водно-солевого обмена, проявляющимися гипоальбуминемией, диспротеинемией, гиперлипидемией, липидурией, отеками и водянкой серозных полостей
Термин «нефротический синдром» фигурирует в научной литературе с 1949 г. Он почти полностью заменил термин «нефроз», и в 1968 г. был введен в в номенклатуру болезней ВОЗ. Однако и старый термин «нефроз» еще не полностью вышел из употребления; его используют патологоанатомы, педиатры (см. Нефроз) Термин «липоидный нефроз», согласно некоторым классификациям болезней почек, применяется для обозначения первичного нефротического синдрома у детей и взрослых, развивающегося на основе минимальных клубочковых изменений.
Этиология и патогенез. Нефротический синдром подразделяют на первичный и вторичный. Первичными являются липоидный нефроз и нефротический синдром , развивающийся при таких заболеваниях почек, как мембранозная нефропатия, фокальный сегментарный гломерулярный гиалиноз, врожденный (семейный) нефротический синдром, первичный амилоидоз почек. Вторичный нефротический синдром наблюдается иногда как следствие поражения почек при диффузных заболеваниях соединительной ткани, геморрагическом васкулите, затяжном септическом эндокардите, туберкулезе и других болезнях. Причинами нефротического синдрома бывают также лимфогранулематоз, миеломная болезнь, тромбоз нижней полой вены или почечных сосудов, опухоли различной локализации, нефропатия беременных, сахарный диабет (при развитии диабетического гломерулосклероза).
Большинство заболеваний, обусловливающих нефротический синдром , возникает на иммунной основе, т.е. вследствие осаждения в органах (в т.ч. в точках) иммунных комплексов или взаимодействия антител с антигенами базальной мембраны капилляров клубочков в связи с нарушениями клеточного иммунитета. Последние проявляются в реакциях органоспецифической гиперчувствительности замедленного типа и в ослаблении контролирующего пула Т-лимфоцитов. Иммунные механизмы активируют гуморальные и клеточные звенья воспалительной реакции и сосудистой проницаемости с развитием клеточной миграции, фагоцитоза, дегрануляции лейкоцитов и освобождением при этом лизосомалыных ферментов, способных повреждать структуры тканей (см. Воспаление). Антигены. входящие в состав иммунных комплексов, могут быть экзо- и эндогенными. К экзогенным относят бактериальные, вирусные, паразитарные, лекарственные, пищевые антигены, пыльцу растений, соединения тяжелых металлов и др. Эндогенными антигенами при ряде заболеваний могут стать тиреоглобулин, ДНК, денатурированные нуклеопротеиды, криоглобулины, белки опухолевого происхождения. Антитела к этим антигенам в большинстве случаев принадлежат к классу lgM или одновременно к нескольким классам иммуноглобулинов. Степень поражения органа зависит от концентрации иммунных комплексов, их состава и продолжительности антигенной стимуляции.
Однако не все заболевания, вызывающие нефротический синдром , имеют доказанный иммунокомплексный генез. Так, не ясен патогенез липоидного нефроза, фокального сегментарного гломерулярного гиалиноза, врожденного нефротического синдрома так называемого финского типа, нефротический синдром при генетически обусловленных мукополисахаридозах. парциальной липодистрофии.
Механизмы большой нефротической протеинурии выяснены не полностью. Общепризнано, что нефротическая протеинурия обусловлена главным образом усиленной проницаемостью клубочкового фильтра, вызванной уменьшением постоянного электрического заряда стенки капиллярной петли в результате исчезновения из нее сиалопротеина. Исследование химического состава базальных мембран при различных формах нефротического синдрома позволило установить увеличение содержания коллагена в базальной мембране и активности ферментов, принимающих участие в его синтезе, а также уменьшение содержания в ней 3-гидроксипролина, 4-гидроксипролина, глицина.
Предполагают, что на местах максимальной потери анионов скапливаются полиморфно-ядерные лейкоциты, лизосомальные ферменты которых разрушают базальную мембрану. Измененные, распластанные по базальной мембране подоциты (размеры их могут быть в 7—15 раз больше нормальных) не полностью закрывают места разрушения, через которые и происходит утечка низко-, а в ряде случаев и высокомолекулярного белка. Синтез вещества базальной мембраны подоцитами и (или) мезангиальными клетками снижен и извращен. При большой фильтрации белков через мембраны капилляров клубочков проксимальные канальцы не в состоянии реабсорбировать и деградировать белок, что ведет к развитию тяжелой дистрофии эпителия.
Патологическая анатомия. Первичными являются изменения гломерулярного фильтра или состава плазменных протеинов (парапротеинемия), с которым связана нарастающая протеинурия. Изменения канальцев, стромы, сосудов вторичны и развиваются в связи с перегрузкой кефроцитов макромолекулами, т.е. реабсорбционной тубулоинтерстициальной недостаточностью и все возрастающей в этих условиях гипоксией почечной ткани. Изменения почек при нефротическом синдроме , рассматриваемые как протеинурические повреждения, прослеживаются в динамике на ультраструктурном и клеточном уровнях.
Протеинурия, обусловленная избыточной фильтрацией белков плазмы, превосходящей реабсорбционные возможности канальцевого эпителия, вызывает структурную перестройку гломерулярного фильтра и канальцевого аппарата. В подоцитах появляются ультраструктурные изменения, свидетельствующие о повышенной функциональной активности. Декомпенсация функции подоцитов ведет к повреждению эндотелия: он вакуолизируется, набухает, происходит его десквамация, что сопровождается компенсаторной пролиферацией клеток эндотелия. Повреждение гломерулярного фильтра сопровождается гиперплазией и активацией мезангиальных клеток, продуцирующих мембраноподобное вещество мезангиального матрикса и вещество базальной мембраны
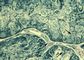
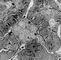
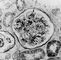
Морфологическим эквивалентом протеинурии и истощения резорбтивной функции эпителия канальцев является гиалиново-капельная, гидропическая, баллонная и жировая дистрофия эпителия (рис. 1—3), при которых активность ферментов в эпителии нефронов резко снижена (см. Дистрофия клеток и тканей). При электронно-микроскопическом исследовании обнаруживают набухание, вакуолизацию и распад митохондрий, разрыв цистерн цитоплазматической сети, разрушение мембран. В результате дистрофических процессов развиваются некробиоз и десквамация эпителия, составляющие основу формирования цилиндров, обтурирующих просветы канальцев, что приводит к их кистозному расширению и атрофии.
Отражением функциональной недостаточности лимфатической системы почек (второй системы реабсорбции) при нефротическом синдроме служит отек интерстиция, быстро сменяющийся склерозом, причем среди разрастаний соединительной ткани часто встречаются большие светлые клетки с пенистой цитоплазмой — так называемые пенистые клетки (рис. 4), которые считают липофагами. В сосудах почек находят плазматическое пропитывание и гиалиноз, склероз стенок.
Морфология первичного нефротического синдрома складывается из изменений, характерных для следующих его форм: липоидного нефроза, фокального сегментарного гломерулярного гиалиноза, мембранозного гломерулонефрита (мембранозной нефропатии), врожденного нефротического синдрома.
Название «липоидный нефроз», которое раньше объединяло несколько форм нефротического синдрома , оставлено только для обозначения своеобразной патологии у детей, проявляющейся нефротический синдром с минимальными изменениями в клубочках почек, выявляемыми при светооптическом исследовании. Сущность минимальных изменений установлена с помощью электронной микроскопии биоптатов почек. При липоидном нефрозе изменяются только подоциты, у которых происходит слияние малых отростков, базальная мембрана при этом остается неизмененной (рис. 5, а). После нескольких лет болезни к минимальным изменениям могут присоединяться очаговое утолщение базальных мембран капилляров (рис. 5, б), увеличение мезангиального матрикса или количества мезангиальных клеток. Если заболевание ведет к почечной недостаточности, в клубочках обнаруживают фокальный сегментарный склероз капилляров, В эпителии проксимальных канальцев на ранних стадиях болезни выявляют двоякопреломляющие липиды и гранулы резорбированного белка. Со временем липиды исчезают из эпителия, появляются признаки атрофии канальцев, которая никогда не бывает значительной. В интерстиции почек отмечается отек, разрастание соединительной ткани, скопления пенистых клеток. При длительном течении болезни встречается утолщение внутренней оболочки сосудов.
Вид почек при липоидном нефрозе, протекающем без почечной недостаточности, характерен: они увеличены, очень бледные, поверхность их гладкая, на разрезе ткань набухшая, отечная, желто-белая или бледно-серая (большая белая почка). В случаях смерти от почечной недостаточности почки немного уменьшены, плотные, поверхность их гладкая; ткань почек серого цвета, на разрезе выявляется желтая пятнистость.
Фокальный сегментарный гломерулярный гиалиноз (очаговый склерозирующий гломерулонефрит) характеризуется преимущественным поражением юкстамедуллярных клубочков. В процесс вовлекаются отдельные юкстамедуллярные клубочки (фокальные изменения), в которых определяется склероз сегментов сосудистого пучка (сегментарные изменения); остальные клубочки интактны. В начале заболевания с помощью светооптического исследования изменения оценивают как минимальные; при электронной микроскопии в биоптате почки находят характерные изменения базальной мембраны капилляров: неровные контуры ее эндотелиальной поверхности (рис. 6, а). При выраженной морфологической картине в отдельных капиллярах клубочков появляется гиалиновый материал в виде шаровидных отложений, обычно тесно связанных с капсулой клубочка (рис. 6, б). В клубочках обнаруживают пенистые клетки — мезангиальные клетки, содержащие липиды (рис. 6, в); такие же клетки образуются и в интерстиции. При иммуногистохимическом исследовании в капиллярах клубочков иногда находят lgM. По мере прогрессирования болезни в процесс вовлекаются клубочки поверхностных отделов коркового вещества. Сначала развивается склероз отдельных сосудистых петель, затем он распространяется на все сосудистые петли клубочка (глобальный склероз) В канальцах выявляют жировую и белковую дистрофию эпителия, гиалиновые цилиндры в просветах, встречаются мелкие очаги кальцификации. Патогномонично образование очагов коллапса и атрофии канальцев, сопровождающееся склерозом стромы. Распространенность изменений в канальцах пропорциональна выраженности изменений в клубочках. Макроскопически почки имеют такой же вид, как и при липоидном нефрозе.
Нефротический синдром нередко появляется при гломерулонефрите, который также может быть первичным или вторичным (при малярии, лейшманиозе, бактериальном эндокардите, ревматизме, системной красной волчанке, узелковом периартериите, геморрагическом васкулите, нефропатии беременных, гепатите, циррозе печени, тромбозе почечных вен, опухолях и т. п.). По своему генезу в большинстве случаев это иммунокомплексный гломерулонефрит, обычно с подострым и хроническим, иногда острым течением. При нефротическом синдроме , осложняющем гломерулонефрит любого генеза, определяются значительные дистрофические изменения канальцев, слущивание эпителия, образование цилиндров. В тех случаях, когда резко выражена гидропическая дистрофия канальцевого эпителия, принято говорить о гидропическом нефрозе. Его описывали при туберкулезе, эндокринопатиях, авитаминозах, голодании, но особенно часто при хронических поражениях кишечника с синдромом мальабсорбции (нефроз кишечного истощения).
При хроническом пиелонефрите развитие нефротического синдрома обусловлено не столько тубулоинтерстициальными изменениями, сколько инвазивным гломерулитом, связанным с влиянием антигенов микроорганизмов, сопровождающимся тяжелыми изменениями базальной мембраны и подоцитов гломерулярного фильтра.
Амилоидоз почек, как и гломерулонефрит, часто является морфологической основой вторичного нефротического синдрома . Развитие нефротического синдрома при амилоидозе обусловлено отложением амилоидного вещества в гломерулярном фильтре, при этом амилоидобластами, продуцирующими белок фибрилл амилоида, становятся мезангиальные клетки. Появлению амилоида в клубочках предшествует амилоидоз и склероз мозгового вещества и пограничного слоя почек, что ведет к выключению и атрофии глубоко расположенных нефронов, редукции путей юкстамедуллярного кровотока и пирамидного лимфотока. Развивается гиалиново-капельная или гидропическая дистрофия эпителия канальцев: почки увеличиваются в размерах, становятся плотными; поверхность их бледно-серая или желто-серая. На разрезе корковое вещество широкое, матовое, мозговое вещество серо-розовое, сального вида — большая сальная почка (рис. 7). При нарастании протеинурии и переходе протеинурической стадии амилоидоза почек в нефротическую количество амилоида в почках увеличивается. Он обнаруживается во многих капиллярных петлях большинства клубочков, в артериолах и артериях, по ходу собственных мембран канальцев, но выраженные склеротические изменения коркового вещества отсутствуют. В пирамидах, напротив, склероз и амилоидоз имеют диффузный характер. В эпителии канальцев наряду с гиалиново-капельной и гидропической отмечается жировая дистрофия, определяется много двоякопреломляющих липидов (холестерина). Канальцы расширены, забиты цилиндрами. Почки становятся большими, плотными, восковидными (большая белая амилоидная почка).
Эти морфологические изменения характеризуют так называемый амилоидно-липоидный нефроз, а правильнее — нефротическую стадию амилоидоза почек.
Диабетический гломерулосклероз, при котором часто наблюдается нефротический синдром (см. Диабет сахарный), представляет собой одно и; наиболее ярких проявлений диабетической микроангиопатии. В его основе лежит пролиферация мезангиальных клеток в ответ на изменение гломерулярного фильтра и мезангия, а также повышенное образование клетками мембраноподобного вещества. Склероз капиллярных петель может носить диффузный или очаговый характер, что послужило основанием для выделения диффузной, узловатой и смешанной форм диабетического гломерулосклероза. Диабетический гломерулосклероз нередко сочетается с экссудативными проявлениями, с отложением фибрина на капиллярных петлях, гликогенной «инфильтрацией» нефротелия.
Парапротсинемический нефроз (миеломная нефропатия, миеломная почка), развивающийся в связи с наличием парапротеинемии и парапротеинурии, характеризуется прежде всего нарастающей дистрофией (гиалиново-капельной, гидропической) и гибелью эпителия канальцев преимущественно проксимального сегмента, обилием цилиндров и кристаллов белка в канальцах, что ведет к их обструкции, нарастающему нефрогидрозу, лимфостазу и повышению внутрипочечного давления. Как реакция на эти изменения возникают склероз и гиалиноз стромы, восходящий от пирамид к корковому веществу почек, что завершается перигломерулярным склерозом и нарастающей гибелью нефронов. Иногда к этим изменениям присоединяется амилоидоз.
Симптоматика и течение. Характерны жалобы больных на слабость, потерю аппетита, жажду, сухость во рту, отеки, ощущение тяжести в поясничной области. Отеки нарастают быстро, сопровождаются олигурией, могут достигать степени анасарки, когда развиваются асцит, гидроторакс, гидроперикард. Но в некоторых случаях отсутствуют. При больших отеках на бледной коже появляются полосы растяжения, признаки дистрофии кожи и ее дериватов — волос, ногтей: шелушение, сухость, ломкость, При нарастании гидроторакса и гидроперикарда возникает одышка при физической нагрузке и в покое. При отсутствии асцита удается пальпировать увеличенную печень мягкоэластической консистенции. Тоны сердца могут быть приглушены, при анемии наблюдаются тахикардия и систолический шум, По мере уменьшения отеков выявляется атрофия скелетной мускулатуры. Функция щитовидной железы может быть снижена. К этим клиническим признакам присоединяются проявления основного заболевания, что крайне отягощает состояние больного.
По характеру течения выделяют несколько вариантов нефротического синдрома: эпизодический, появляющийся лишь в начале заболевания и регрессирующий под влиянием адекватной терапии; рецидивирующий, чередующийся с ремиссиями, функция почек при этом в течение 10—20 лет сохраняется нормальной); персистирующий, когда нефротический синдром сохраняется несмотря на лечение в течение 4—8 лет без снижения функций почек, прогрессирующий с переходом за 1—3 года в стадию хронической почечной недостаточности. Вариант течения в определенной мере зависит от нозологической формы нефротического синдрома и морфологических особенностей нефропатии. Так, эпизодическое течение свойственно аллергическому нефротическому синдрому , связанному с атоническими; реакциями: быстропрогрессирующее течение помимо экстракапиллярного первичного гломерулонефрита наблюдается при фокально-сегментарном гломерулярном гиалинозе. У лиц пожилого возраста чаще встречаются второй и третий варианты течения.
Осложнения при нефротическом синдроме довольно разнообразны: возможны отек мозга, отек сетчатки, флеботромбозы, вторичная инфекция, инфаркт миокарда, инсульт, острая почечная недостаточность и др. Одним из серьезных осложнений является так называемый нефротический криз, развивающийся вследствие значительного снижения онкотического давления плазмы и характеризующийся картиной гиповолемического шока. В период лекарственной терапии количество осложнений может резко увеличиться, т.к. некоторые препараты, применяемые при нефротическом синдроме , могут оказывать токсическое, аллергическое действие, вызывать другие осложнения (например, в период стероидной терапии может усилиться гиперкоагуляция и развиться тромбоз).
Диагноз при ярко выраженной клинической симптоматике нефротического синдрома не вызывает затруднений, но уточняется обследованием в условиях стационара. Важное значение в диагностике имеют лабораторные методы исследования. Наиболее частый лабораторный признак нефротического синдрома — большая протеинурия. Количество белка иногда достигает 20—50 г/сут. Состав белков мочи и селективность протеинурии зависят от характера основного заболевания. Неселективный характер протеинурии, т.е. выделение высокомолекулярных белков, отражает большую тяжесть поражения нефрона. Однако неселективность протеинурии может быть обратимой.
Выделение с мочой больших количеств таких ферментов, как трансаминидаза, лейцинаминопептидаза, кислая фосфатаза, N-глюкуронидаза, N-ацетилглюкозоаминидаза и др., свидетельствует об остром процессе в почках, о тяжести поражения нефрона, особенно эпителия извитых канальцев, о высокой проницаемости клеточных мембран. Кроме того, в моче больных с нефротическим синдромом определяют до 5 электрофоретических фракций гликопротеидов и 2—3 фракции липопротеидов. Характерна для нефротического синдрома и гипераминоацидурия.
Гипопротеинемия — постоянный симптом Н.с. Общий белок крови снижается до 40 и даже 30 г/л, в связи с чем онкотическое давление плазмы падает с 30—40 до 10—15 см вод. ст. В происхождении этого признака помимо потери белков с мочой имеют значение еще и их усиленный катаболизм (в частности, альбумина), перемещение некоторых белков во внеклеточную жидкость, потеря их через отечную слизистую оболочку кишечника, снижение синтеза белков в печени и т. д. Диспротеинемия, неизменно сопутствующая гипопротеинемии, выражается в резком уменьшении концентрации альбумина в сыворотке крови, повышении a2- и b-глобулиновых фракций. Содержание гамма-глобулинов чаще снижено, хотя при некоторых заболеваниях может быть и повышено. В a2-глобулиновой фракции повышено содержание гаптоглобинов и a2-макроглобулина. При этом повышается и содержание фибриногена, синтез которого находится в прямой зависимости от количества гаптоглобина.
При значительно выраженном нефротическом синдроме изменяется соотношение в сыворотке крови содержания основных классов иммуноглобулинов (снижаются иммуноглобулины классов А и G и повышается уровень иммуноглобулинов класса М), нарушается соотношение Т-хелперов и Т-супрессоров, в разной мере снижается уровень сывороточного комплемента (по гемолитической активности).
Гиперлипидемия — также типичный признак нефротического синдрома . Проявляется повышенным содержанием холестерина, триглицеридов и фосфолипидов, дислипопротеинемией (см. Липопротеины). Увеличивается концентрация b-липопротеинов при нормальном или пониженном количестве a-липопротеинов. Гиперлипидемия связана с рядом причин: задержкой липопротеинов как высокомолекулярный веществ в сосудистом русле, усиленным синтезом холестерина в печени, снижением активности липолитических ферментов, возможно, с нарушением метаболической функции почек. В тесной связи с гиперлипидемией находится липидурия, которая определяется по наличию жировых цилиндров в моче, иногда жира, лежащего свободно или внутри спущенного эпителия.
Кроме того, при нефротическом синдроме наблюдается гиперкоагуляция крови: от небольшой степени активации свертывающей системы крови до предтромботического состояния и криза локальной или диссеминированной внутрисосудистой коагуляции. Этим нарушениям гемостаза способствуют депрессия системы фибринолиза и снижение антикоагулянтной активности крови. Лишь в крайне редких случаях при нефротическом синдроме удается наблюдать высокую фибринолитическую активность. Факторами, способствующими гиперкоагуляции, являются снижение уровня таких ингибиторов протеиназ, как антитромбин-III, a1-антитрипсин. повышение уровня a2-макроглобулина, усиление адгезивных свойств тромбоцитов. Отмечаются электролитные сдвиги в сыворотке крови (снижение концентрации кальция, калия), гиповитаминоз (особенно недостаточность витаминов С и D), изменения содержания микроэлементов. Гуморальные нарушения сказываются на метаболизме и функциональном состоянии лейкоцитов крови. Так, в лимфоцитах крови снижается активность окислительно-восстановительных ферментов (сукцинат- и альфа-глицерофосфат — дегидрогеназ), в нейтрофилах изменяется активность щелочной и кислой фосфатаз. У многих больных выявляются анемия, гипертромбоцитоз и увеличение СОЭ.
В мочевом осадке помимо эритроцитов могут определяться в значительном количестве лимфоциты. Наряду с гиалиновыми цилиндрами при нефротическом синдроме обнаруживают и восковидные, что связано с тяжелым поражением эпителия канальцев.
Дифференциальный диагноз основан главным образом на данных биопсии почки. Биопсию других органов и тканей (кожи, десны, слизистой оболочки прямой кишки, печени) производят с целью обнаружения распространенного амилоидоза. Целесообразно исследование парапротеинов в крови и в моче при подозрении на миеломную болезнь, LE-клеток и титра антител к ДНК при подозрении на системную красную волчанку и т. д.
Лечение. Необходимы ранняя госпитализация, быстрая дифференциальная диагностика с попыткой воздействия на ведущие патогенетические механизмы основного заболевания. Назначают бессолевую, богатую калием диету с содержанием животного белка 1 г/кг массы тела. Большие белковые нагрузки приводят к росту протеинурии и угнетению фибринолитической системы крови.
Патогенетическая лекарственная терапия включает применение при нефротическом синдроме у детей глюкокортикоидов, в зависимости от эффективности которых различают гормоночувствительный и гормонорезистентный Н.с. В последнем случае у детей, как и у взрослых, применяют цитостатики, противовоспалительные средства, антикоагулянты, антиагреганты. Нестероидные противовоспалительные средства (индометацин, бруфен) показаны для лечения больных мембранозным и мезангиопролиферативным гломерулонефритом с Н.с. Глюкокортикоиды у взрослых применяют при нефротическом синдроме лекарственной, волчаночной этиологии, мембранозном гломерулонефрите. Цитостатики (имуран, циклофосфамид или лейкеран) назначают детям параллельно с глюкокортикоидами, взрослым больным с Н.с. — при противопоказаниях к применению глюкокортикоидов или при их недостаточной эффективности. Отмечен особенно хороший эффект применения цитостатиков при нефротическом синдроме у больных узелковым периартериитом, синдромом Вегенера. При всех формах нефротического синдрома с выраженной внутрисосудистой коагуляцией назначают гепарин по 20—50 тыс. ЕД в сутки в течение 4—6 нед., нередко в сочетании с курантилом. В тяжелых случаях проводят так называемую четырехкомпонентную терапию: одновременно применяют глюкокортикоиды (метилпреднизолон), цитостатики, гепарин и курантил. В случае развития нефротического криза используют высокие дозы глюкокортикоидов, осуществляют коррекцию гиповолемии и гипоонкии путем инфузии полиионных растворов, свежезамороженной плазмы (500—800 мл), 20% раствора альбумина (200—300 мл), по показаниям вводят спазмолитические и обезболивающие средства. Показана эффективность сочетанного применения плазмафереза, цитостатиков и пульс-терапии метилпреднизолоном.
Симптоматическая терапия практически во всех случаях включает применение мочегонных средств — чаще всего лазикса и верошпирона, дозы которых подбирают индивидуально. Их эффективность повышается при одновременном внутривенном введении растворов обессоленного альбумина или реополиглюкина. При лечении резистентных отеков может быть произведена ультрафильтрация.
Показания к санаторно-курортному лечению зависят от основного заболевания и степени его активности. Рекомендуют курорты Байрам-Али, Бухары, а в период ремиссии — курорты Южного, берега Крыма. Детям рекомендуют местные курорты.
Прогноз при нефротическом синдроме зависит от многих факторов, но прежде всего от клинической формы синдрома, характера основного заболевания и адекватности проводимой терапии. При тяжелом течении нефротического синдрома прогноз для жизни часто неблагоприятен. Смертельный исход может наступить вследствие прогрессирования почечной недостаточности (острой или хронической), развития инфекционного осложнения (пневмония, эмпиема плевры, сепсис, апостематозный нефрит), тромбоэмболии, агранулоцитоза, желудочно-кишечные кровотечения и др. При правильном лечении глюкокортикоидами и цитостатиками нефротический синдром у детей, обусловленный гломерулонефритом с минимальными изменениями гломерул, имеет благоприятный прогноз (известны ремиссии продолжительностью более 20 лет).
Профилактика. Меры специфической профилактики развития нефротического синдрома не разработаны. Определенное значение могут иметь раннее и успешное лечение заболеваний, осложняющихся Н.с. , а также диспансеризация больных.
Врожденный (семейный) нефротический синдром объединяет группу заболеваний, при которых отеки появляются в первые недели жизни ребенка в связи с развитием у него изменений в почках еще в антенатальном периоде. Нефротический синдром иногда имеет семейный характер и нередко наследуется. Наибольшее распространение нефротического синдрома отмечалось в Финляндии (заболеваемость среди новорожденных до 1980 г. составляла 1 на 10 000 родившихся). В других странах, в том числе и в нашей, это заболевание встречается чрезвычайно редко.
Особенности клинико-морфологических проявлений нефротического синдрома у детей в Финляндии дали основания для выделения так называемого врожденного нефротического синдрома финского типа, представляющего собой генетически детерминированный вариант патологии, наследуемый по аутосомно-рецессивному типу. Гистологически при этом типе нефротического синдрома выявляют четкообразные цепочечные расширения проксимальных отделов нефрона (псевдокистоз), гломерулярные, тубулярные и интерстициальные изменения, степень выраженности которых нарастает по мере прогрессирования заболевания, а также большое количество фетальных гломерул и гломерул с увеличенным диаметром. При других типах врожденного нефротического синдрома , которые, как правило, связаны с инфекцией (сифилис, токсоплазмоз, цитомегаловирусная инфекция и др.), в почках могут определяться различные морфологические изменения: мезангиальный диффузный склероз, фокальный или сегментарный гиалиноз и гломерулонефрит с экстрамембранной локализацией патологического процесса; микрокистоз наблюдается редко.
Рождению ребенка с нефротическим синдромом финского типа предшествует тяжело протекающая беременность. При этом выявляются иммунологические феномены несовместимости между матерью и плодом (в крови у матери и ребенка обнаружены преципитирующие антитела, направленные против антигенов почек плода и плаценты). Роды нередко преждевременные, плацента увеличена и составляет более 25% массы тела новорожденного.
Врожденный нефротический синдром , встречающийся у детей спорадически (в разных странах), выявляется, как правило, в более позднем возрасте (нередко в конце первого или на втором году жизни): течение его более легкое. Возможен семейный нефротический синдром , нередко являющийся гормоночувствительным.
Врожденный нефротический синдром финского типа проявляется с первых дней жизни ребенка (реже после 2 мес.) и характеризуется выраженными отеками, протеинурией, тяжелой гипопротеинемией с резкой гипогаммаглобулинемией. Такие дети отстают в физическом развитии, у них выражены признаки дизэмбриогенеза (деформация ушных раковин, синдактилия, гипертелоризм, грыжи и др.); они гипотрофичны, адинамичны, подвержены инфекционным болезням и другим заболеваниям, сопровождающимся септическими осложнениями, которые, как правило, являются причиной летального исхода
Диагноз врожденного нефротического синдрома не представляет трудности и основан на данных анамнеза, типичной клинической картине, результатах лабораторных исследований и биопсии почки. Обязательно исключение хронической инфекции, приобретенной ребенком в антенатальном периоде.
Лечение разрабатывается. Применение глюкокортикоидов и иммунодепрессантов не эффективно и нередко утяжеляет течение нефротического синдрома финского типа. Уменьшение анасарки иногда достигается при применении диуретиков. В Финляндии предложена программа лечения врожденного нефротического синдрома финского типа, включающая активную борьбу с инфекцией, усиленное насыщение ребенка белком, а при достижении массы тела ребенка 10 кг — трансплантацию почки. Используется также рекомбинантный гормон роста.
Прогноз для жизни, если не произведена трансплантация почки, неблагоприятный. Срок наблюдения за детьми после успешной трансплантации почки составляет более 5 лет.
Профилактика не разработана. В случае антенатальной диагностики возможного врожденного нефротического синдрома путем определения a-фетопротеина в амниотической жидкости рекомендуется прерывание беременности.
См. также Тубулопатии.
Библиогр.: Игнатова М.С. и Вельтищев Ю.Е. Детская нефрология, Л.,1989; они же, Наследственные и врожденные нефропатии у детей, Л., 1978; Мухин Н.А. и Тареева И.Е. Диагностика и лечение болезней почек, М., 1985.